IMPORTANT!
Informațiile din această secțiune nu trebuie utilizate pentru auto-diagnosticare sau auto-tratament. În caz de durere sau altă exacerbare a bolii, numai medicul curant trebuie să prescrie teste de diagnostic. Pentru diagnostic și tratament adecvat, trebuie să vă adresați medicului dumneavoastră.
Dureri lombare - cauzele apariției, în ce boli apare, diagnostic și metode de tratament.
Lombalgia apare la aproape toată lumea, mai ales după 40 de ani. Unul dintre motive este osteocondroza - o modificare degenerativă-distrofică a coloanei vertebrale. Cu toate acestea, în multe cazuri nu explică natura, severitatea și durata durerii de spate.
Varietăți de durere
Durerea de spate poate fi un simptom al unei boli grave, dar marea majoritate a durerilor de spate este benignă. Unul dintre principalele puncte de luat în considerare atunci când se diagnostichează durerile de spate, și în special în partea inferioară a spatelui, este durata acestora. În majoritatea cazurilor, durerile musculare pot dura până la două săptămâni și apoi dispar. Durerea cauzată de modificări organice la nivelul coloanei vertebrale (hernie intervertebrală, artroză) durează mult mai mult și poate radia către picior, perineu, însoțită de o senzație de amorțeală, arsuri, piele de găină.
Durerea cauzată de bolile cardiovasculare, bolile organelor abdominale sunt mai intense și mai lungi.
Motive posibile
Durere cauzată de boli sau leziuni ale coloanei vertebrale
În cele mai multe cazuri, durerile de spate sunt cauzate de disfuncția articulațiilor intervertebrale.
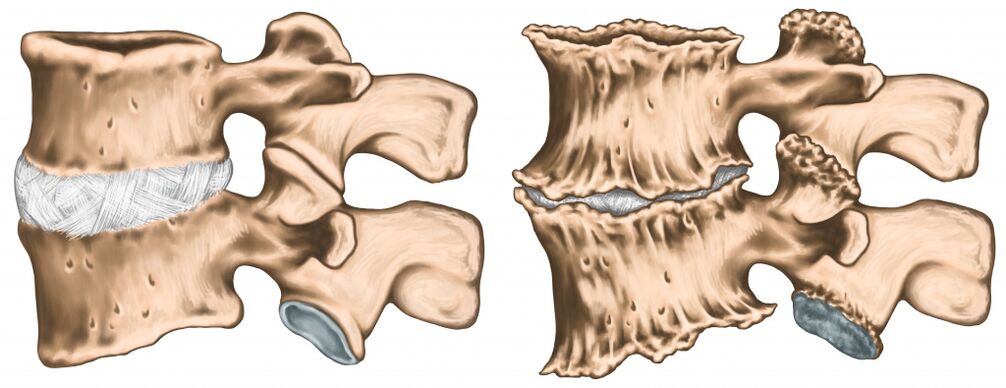
O scădere a distanței dintre vertebre din cauza modificărilor degenerative ale discurilor intervertebrale duce la o creștere a frecării suprafețelor articulare. Acest lucru poate provoca subluxație și blocarea articulației. Mușchii din jurul articulației afectate sunt într-o stare de suprasolicitare pentru o perioadă lungă de timp, ceea ce crește durerea articulară.
Cel mai adesea, durerea în bolile coloanei vertebrale este surdă în natură, adică intensitatea ei crește treptat, intensificându-se cu mișcări și slăbind în repaus. .
În cazurile de osteocondroză severă, durerea poate fi cauzată de compresia terminațiilor nervoase (rădăcinile coloanei vertebrale) în timpul formării unei hernii de disc. Durerea ascuțită sau penetrantă poate deveni constantă în timp și, ocazional, poate radia către picior cu mișcări bruște, tuse, strănut. Sindromul durerii este de obicei însoțit de amorțeală, furnicături, arsuri. Simptome similare sunt combinate cu pierderea sensibilității în zona nervului afectat, pierderea reflexelor, slăbiciune musculară.
Leziunile grave ale coloanei vertebrale (fractură, luxație prin fractură) sunt însoțite de dureri severe și necesită intervenție medicală de urgență.
Dacă o fractură apare ca urmare a comprimării corpului vertebral, atunci se numește fractură de compresie.
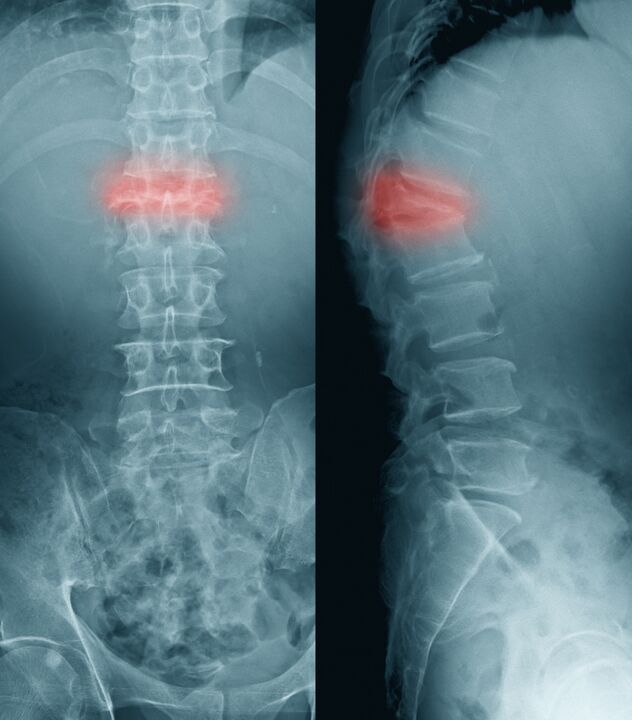
La persoanele în vârstă, o astfel de fractură este posibilă din cauza osteoporozei, care este mai frecventă la femei. O fractură de compresie, uneori chiar și cu o sarcină externă minimă, este cauzată de deteriorarea coloanei vertebrale în timpul metastazării tumorilor maligne.
Diagnostice și examinări
La diagnosticare, medicul ține cont de defectele ortopedice, de prezența unor simptome precum tulburarea urinară sau defecarea; durere care se răspândește pe picior; lipsa de ușurare după administrarea de analgezice; slăbiciune și amorțeală la picior. Pentru a confirma diagnosticul, trebuie să efectuați:
- CT
- RMN
- Hemoleucograma completă Unul dintre principalele teste de laborator pentru evaluarea cantitativă și calitativă a tuturor claselor de celule sanguine. Include o examinare citologică a unui frotiu de sânge pentru a calcula procentul de soiuri de leucocite și a determina viteza de sedimentare a eritrocitelor.
Ce trebuie făcut când apare durerea?
În durerile acute, este necesar să se asigure liniștea și să se limiteze sarcina asupra coloanei vertebrale.
În prezența sindromului radicular, repausul la pat este observat timp de două săptămâni. După o perioadă acută, trebuie să reveniți treptat la un stil de viață activ.
Tratament
În primul rând, terapia ar trebui să vizeze ameliorarea durerii. Medicul poate prescrie o blocare a focarului de inflamație cu injecții. Ameliorarea durerii se realizează pe o perioadă de la șase săptămâni până la șase luni. O altă opțiune este numirea medicamentelor antiinflamatoare nesteroidiene în combinație cu relaxante musculare. Tratamentul poate fi suplimentat cu terapie cu vitamine (un complex de vitamine B), precum și cu utilizarea de antidepresive și anticonvulsivante strict conform instrucțiunilor. Dupa inlaturarea durerii acute, conform deciziei medicului, la tratament se poate adauga kinetoterapie termica si magnetica, manuala si acupunctura.
Dacă tratamentul conservator s-a dovedit ineficient timp de câteva luni, se recurge la operații neurochirurgicale. La vârsta de 45 de ani, decomprimarea măduvei spinării, îndepărtarea unei hernii intervertebrale, protezele discurilor intervertebrale dau adesea un rezultat bun. În alte cazuri, este mai bine să utilizați blocarea epidurală și denervarea cu radiofrecvență. Acest lucru permite nu numai eliminarea rapidă a simptomelor durerii, ci și reducerea la minimum a utilizării analgezicelor.
Dureri musculare
Durerea musculară sau miofascială apare cel mai adesea cu suprasolicitare, spasm sau microtraumatism al mușchilor.
În aceste cazuri, o zonă dureroasă și dure a mușchiului este sondată sub piele, apăsând pe care este însoțită de un impuls puternic de durere și, uneori, se retrage în alte zone. De regulă, există o relație între apariția durerii cu efort prelungit sau o poziție nefirească (deseori asociată cu activități profesionale), compresia și întinderea excesivă a mușchilor din cauza purtării de genți sau rucsacuri grele, hipotermie, boli ale organelor interne sau ale articulațiilor. În acest din urmă caz, impulsul durerii din organul afectat duce la o tensiune protectoare a mușchilor din jur.
Diagnostice și examinări
Când face un diagnostic, medicul efectuează un examen extern, află istoricul dezvoltării durerii, legătura acesteia cu suprasolicitarea sau boala organelor interne. Pentru a exclude afectarea coloanei vertebrale (osteoporoză, metastaze la nivelul coloanei vertebrale, spondilită tuberculoasă), se efectuează următoarele:
- CT
- RMN
- Ecografia pentru depistarea bolilor cavității abdominale și pelvisului mic.
Absența unor boli grave ale coloanei vertebrale și ale organelor interne oferă motive pentru diagnosticul de mialgie sau durere musculară.
Ce trebuie făcut când apare durerea?
Dacă sindromul dureros se datorează spasmului muscular, primul pas ar trebui să fie asigurarea odihnei și, dacă este posibil, relaxarea.
Efectul optim se realizează în decubit dorsal, de preferință pe o saltea ortopedică.
Tratament
Terapia principală este ameliorarea durerii și relaxarea mușchilor spasmodici. Acest lucru se realizează prin utilizarea relaxantelor musculare și a medicamentelor antiinflamatoare nesteroidiene. Cursul de tratament, la recomandarea medicului, poate fi suplimentat cu medicamente anticonvulsivante care reduc intensitatea durerii și medicamente vasculare care îmbunătățesc circulația sângelui în mușchi. Cea mai eficientă metodă conservatoare este blocarea injectării locale. După eliminarea durerii acute, este posibil să se prescrie vitamine și biostimulatori. Beneficii semnificative sunt oferite de mijloace non-farmacologice: terapie manuală, masaj, acupunctură, kinetoterapie, exerciții de fizioterapie.
Durerea psihogenă
Durerea psihogenă, de regulă, apare fără leziuni și nu are o localizare clară. Durerea psihogenă se dezvoltă ca răspuns al organismului la situațiile stresante și la emoțiile negative care le însoțesc. Spre deosebire de durerea radiculară sau referită (atunci când localizarea durerii nu coincide cu focalizarea leziunii), durerea psihogenă scade sau dispare după activitatea motorie.
Durerea psihogenă nu exclude o leziune organică reală și chiar însoțește adesea manifestările acesteia.
Diagnostice și examinări
Este destul de dificil de identificat cauza durerii psihogene și de a determina natura acesteia, în special la pacienții mai în vârstă. Este posibil să se suspecteze componenta psihologică a durerii în absența localizării și naturii sale clare, precum și în prezența stărilor depresive anterioare sau actuale.
Tratament
Eliminarea durerii psihogene se realizează prin activarea stilului de viață și utilizarea tranchilizante ușoare și antidepresive prescrise de medic.
Alte cauze posibile ale durerilor de spate
Alte cauze ale sindroamelor dureroase pot fi procese infecțioase (spondilită tuberculoasă, herpes), leziuni metastatice ale vertebrelor, tulburări metabolice (osteoporoză, hiperparatiroidism), boli vasculare (asociate cu patologia vasculară) și leziuni ale organelor interne. Toate aceste afecțiuni necesită tratament urgent.
La ce medici să contactați?
Pacienții cu dureri de spate (dacă durerea nu este de origine infecțioasă sau tumorală) sunt tratați atât de medici generaliști, cât și de neurologi, algologi, psihoterapeuți și medici de terapie cu exerciții fizice.
















































